「我最大的夢想,就是穿泳衣到海灘玩水,這輩子就夠了。」對一般人來說最簡單的事,卻對患有嚴重乾癬的小林(化名)而言,是奢侈的夢想。現年50歲、年輕時就罹患乾癬的他,不只時常成為眾人笑柄,「大家看到我,都以為是可怕的傳染病,不敢靠近。」,病灶會脫屑,甚至紅腫痛癢,還常常要住院治療,療效卻不佳。
高雄長庚紀念醫院皮膚部副主任林尚宏醫師鼓勵他,「現在治療武器多元,不要放棄!」,選擇使用「生物製劑」進行治療,反應良好,治療半年後至今「皮膚完全乾淨。」而小林終於能穿上短袖、短褲,還跑到西子灣、墾丁玩水,新的藥物讓他的人生仿若脫胎換骨,充滿希望與美好。
乾癬共病層出不窮 心血管、憂鬱風險高

林尚宏醫師表示,乾癬是一種「慢性皮膚發炎性的疾病」,因皮膚發炎導致角質細胞增生產生界限明顯而凸起的斑塊及脫屑,不只皮膚,指甲、關節也會受影響,甚至引發乾癬性關節炎。乾癬共病多,特別是中重度乾癬病人,容易產生代謝性症候群,如糖尿病、高血壓、高血脂,因此提高了腦及心血管疾病風險。有些患者甚至會引發虹彩炎,或發炎性腸道疾病。
除了生理上的共病,患者心理也會受到影響,因外觀與社會觀感的誤解,導致絕大多數患者有社交恐懼症,甚至引發憂鬱、焦慮等,林尚宏醫師指出,有些研究發現,最多有高達4-5成以上患者會產生憂鬱症的情形。無論是生理、心理上的共病,都致使患者的生活品質低落,因此,治療中最關鍵的目標是達到快速且能完全清除病灶,以及長期維持的療效,才能讓患者擁有正常的生活品質。
健保給付生物製劑,效果加快且有望病灶全除
林尚宏醫師說明,治療乾癬時,醫師會先定義患者是屬於輕、中、重度,根據不同嚴重程度施以不同治療方式。輕度乾癬以外用藥膏、照光治療為主,若效果不佳會加入口服藥物,如類固醇、維生素D3、口服A酸等,而中重度患者,當照光、藥物療效都不好,可考慮使用生物製劑。
針對治療乾癬的生物製劑分為4大類:腫瘤壞死因子(TNF-α)抑制劑、細胞激素12/23抑制劑,細胞激素17型抑制劑,與細胞激素23抑制劑。林尚宏醫師表示,生物製劑堪稱皮膚科近20年來對於乾癬治療最大的進展,藉由標記特定細胞激素,達到精準治療效果,患者能獲大幅改善,「若以改善75%的病灶為標準,傳統藥物只能達到約5-6成,新的生物製劑可達到8-9成、甚至有5成患者達到完全清除,不同生物製劑開始有效時間不一,其中以細胞激素17型受體抑制劑療效最快,大約2週就能明顯改善。」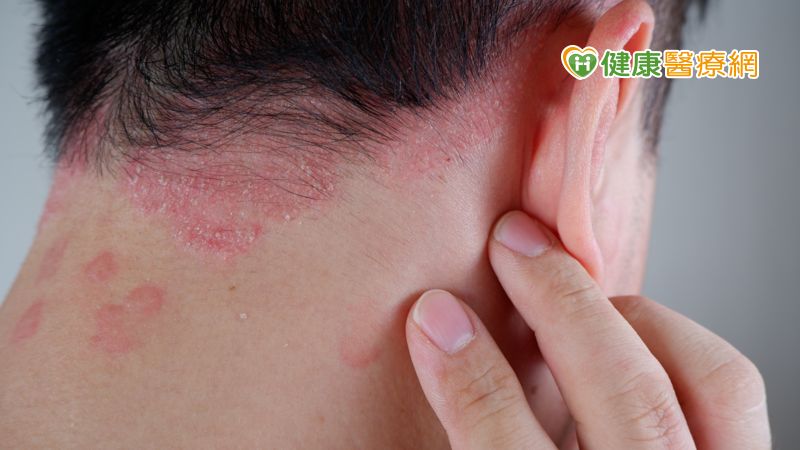
使用生物製劑治療,只需要皮下注射即可,不需要花很多時間照光、擦藥、服藥,且安全性高,林尚宏醫師指出,傳統口服藥如免疫調節劑,患者必須定期回醫院抽血檢查評估肝腎功能是否受影響。如今生物製劑已通過健保給付,當患者使用2種口服藥物各3個月,以及每週2次照光治療持續3個月以上仍無效(體表面積超過百分之十),可申請健保給付生物製劑。
醫籲患者別找偏方,接受正規治療早日回歸正常生活
林尚宏醫師回憶,在臨床上曾碰過一位罹患乾癬性關節炎的患者,全身疼痛需臥床,已無法外出,幾乎所有偏方都試過,「一開始他走路必須要有人攙扶,全身發炎、關節嚴重腫脹,且夜不成眠,身體相當虛弱。」後來使用生物製劑治療後,1個月後皮膚及關節明顯改善,可以好好睡覺、走路,及生活可自理。林尚宏醫師呼籲乾癬患者要有信心,現在新的藥物可精準對抗引起疾病的主要病因因子,達到良好療效,讓患者儘早恢復正常生活。























